Предложенную правительством медицинскую реформу критикуют со всех сторон. И в то же время ждут ее с огромным нетерпением. Особенно пациенты, получающие специализированную медицинскую помощь, без которой они никак не могут обойтись. Министерство здравоохранения обещает, что в новых условиях деньги будут ходить за пациентом, который получит право сам выбирать себе и врача, и медицинское учреждение, где он хочет лечиться. На первом этапе это коснется первичного уровня, семейных (участковых) врачей.
По мнению экспертов, революции тут не будет. В большинстве случаев люди будут обращаться к тому врачу, что и до реформы, - из-за дефицита кадров на первичке особо выбирать не приходится. А те 300 грн, которые целый год будут ходить за пациентом, погоды не делают, потому что не идут ни в какое сравнение с деньгами, заложенными в бюджет для лечения людей с тяжелыми хроническими заболеваниями. Но именно эта категория пациентов по своему (нередко очень горькому) опыту знает, как много значит быть свободным в выборе и врача, и клиники, где бы хотелось лечиться.
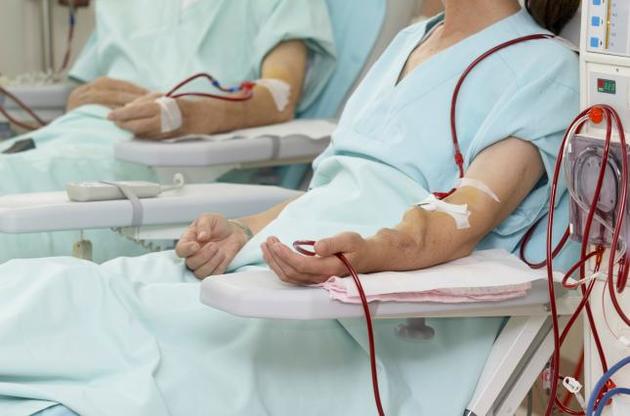
"Пациент, у которого диагностировали хроническую болезнь почек 5-й степени, должен регулярно - три раза в неделю - проходить гемодиализ, - объясняет заместитель председателя Запорожской организации пациентов "Надія на життя" Сергей Макаренко. - Маршрут известен - обращаешься в т.н. диализную комиссию, там вносят тебя в списки и определяют учреждение, где будешь получать сеансы гемодиализа (ГД).
Медреформа начнется с первичного звена. А диализ - это высокотехнологическая специализированная медпомощь второго или даже третьего уровня. Реформу этого звена отодвинули на 2020 г. Отодвинули те, кто по разным причинам не хочет, чтобы пациент имел право выбора и получал качественную медпомощь.
Мы очень ждем того момента, когда станет реальностью один из принципов реформы - и деньги наконец-то будут идти за пациентом.
- Что, по-вашему, тормозит этот процесс?
- Как только появится возможность выбора, пациенты пойдут туда, где работают по международным стандартам, обеспечивают пациентов всем тем, что требует протокол лечения.
Чем не устраивает нынешняя ситуация? Пациент всегда в роли просителя. Нужно поменять время диализа, перевестись на другую смену - проси, а еще лучше -заплати. Если впервые назначили гемодиализ, нужно заплатить, чтобы тебя взяли, иначе будешь долго ждать. У нас сейчас диализная очередь 30 чел. Вдумайтесь - люди, которые не могут жить без этой медицинской помощи, должны ждать, когда им предоставят место. Так можно и умереть, не дождавшись.
Кто-нибудь из чиновников задумывался, откуда возьмется место, если не открывают новых отделений? Кто-нибудь умрет - вот и освободится место. Чем хуже в отделении диализ, тем быстрее двигается очередь..."
На первичном звене, как утверждают эксперты, реформы начнутся без особых проблем и провалов. Идеи пилотного проекта, который вначале проходил в трех областях (Донецкой, Винницкой, Днепропетровской) и в Киеве, со временем стали внедрять и в других регионах. Где-то более удачно, где-то со скандалами. Но главное, что пилот показал как преимущества новой системы, так и проблемные места. Думающим людям это поможет изменять систему нашей медицины.
Совсем другое дело - вторичный и третичный уровни. Как запускать реформу, касающуюся тех же нефрологических больных, если в стране остро не хватает современных клиник данного профиля?
Отделение гемодиализа - это не новая амбулатория, сверкающая свежей краской и белым умывальником в углу, которую могут сделать за пару месяцев, а то и быстрее, если выборы на носу. Современный диализный центр - это сложный инфраструктурный проект, интегрированный технологически и информационно во всеевропейское медицинское пространство.
В свое время европейский инвестор, крупнейший в сфере здравоохранения, утвердил проекты центров ГД для Восточной Европы. В Украине планировали создать 10 таких центров. Стартовали вместе с соседями. Прошло семь лет. Что имеем? В Польше -
80 центров, в Румынии - 30, в маленькой Словакии - 32. В Украине открыли всего два.
Значит ли это, что реформу высокоспециализированной помощи придется отложить до тех пор, пока государство создаст сеть клиник и отделений по всей стране?
Специалисты считают, что у нас есть все условия для того, чтобы запустить пилотный проект и за два года апробировать все механизмы - медицинские, кадровые, организационные, финансовые. Это поможет подготовиться к следующему этапу медреформы, внедрять его планомерно и эффективно. А не так, как это произошло в клиниках Академии меднаук, где никак не удается запустить реформу. Новшество коснулось четырех академических институтов - им. Шалимова, Амосова, Ромоданова и Стражеско.Первое, что затормозило процесс перемен, - отсутствие расчетов стоимости медицинских услуг. По информации института Амосова, там все пересчитывали, кажется, четыре раза. Потратили огромное количество времени, усилий, нервов. В других институтах ситуация аналогична. Пилот объявили с 1 июля, но Минздрав до сих пор так и не предоставил методику расчета медицинских услуг. А без этого - тупик.
Заместительную почечную терапию - программный диализ - есть возможность планировать наперед. Во-первых, нужен реестр больных. Буквально на днях появился документ, включающий десятки таблиц, огромное количество информации по состоянию на 1 января с.г. Институт нефрологии Национальной академии медицинских наук много лет собирает данные, обновляет и выпускает этот реестр.
Во-вторых, необходимы протоколы. Министерство здравоохранения и НАМН в свое время разработали "стандарт и унифицированные клинические протоколы оказания медицинской помощи по специальности "нефрология". Документ был утвержден в 2011 г. и с тех пор имеет статус действующего.
Почему так важен приказ Министерства здравоохранения №280/44, который так не любят руководители гемодиализных отделений городских и областных больниц? Их откровенно раздражает то, что пациенты требуют выполнения всех норм, которые в нем заложены. Самое первое - длительность диализа. Не секрет, что многим больным предлагают написать заявление, что им достаточно двух сеансов в неделю в связи "с улучшением самочувствия". Убеждают, что процедура поможет и за три часа, а четыре - пустая трата времени. Хотя в приказе четко написано: "продолжительность диализной сессии ≥ 4 часа , ≥ 3 раза в неделю". По научным данным, это минимально допустимое время ГД, которое дает возможность пациенту восстановиться и чувствовать себя нормально.
Согласно протоколу, ГД также предусматривает регулярный контроль уровня гемоглобина в крови пациентов, а также ЭКГ и целый ряд исследований крови - биохимия, холестерин, гормоны, тестирование на вирусные гепатиты В и С, а также ВИЧ/СПИД.
И тут появляется третий вопрос: как рассчитывать стоимость ГД? Включать только четыре часа под аппаратом или все необходимые исследования, расходные материалы (в том числе 400 л воды на одну процедуру), вакцину и лекарства, без которых пациент просто не выживет? Кто их должен оплачивать - больница, которая за счет субвенции получает деньги на проведение ГД, или пациент, понимающий, чем может обернуться для него невыполнение хотя бы одного из этих пунктов? Цена вопроса, как утверждают знающие люди, - миллионы гривен.
Министерство здравоохранения тоже в курсе, как дорого обходится бюджету заместительная терапия для больных нефрологического профиля. Широкий резонанс вызвало заявление и.о. министра здравоохранения У.Супрун, которая сказала, что "за одного пациента, получающего диализ, государство платит 350 тыс. грн в год. Когда делаем трансплантацию - 50 тыс. грн идет на операцию и еще 100 тыс. грн ежегодно - на лекарства. Таким образом можно сэкономить средства и сделать больше операций".
Думаете, пациенты, вынужденные тратить 12 часов в неделю на процедуру ГД плюс несколько часов на дорогу, против того, чтобы им трансплантировали почки?
"Мне пересадили почку в 2003-м, и я почти пять лет обходился без диализа, - рассказывает Сергей Макаренко. - Это совсем другое качество жизни, когда ты не привязан к аппарату. Но потом почка утратила свои функции, и я вернулся на диализ. В нашей общественной организации не только я прошел такой путь. Трансплантация - это надежда для больных, но никто не знает, как поведет себя пересаженный орган. А как дожить до пересадки, если не получать полноценного гемодиализа? Если больной в плохом состоянии, его не возьмут на операцию - он ее не перенесет. Кстати, иммуносупрессия, если ее проводить правильно, тоже довольно дорого стоит.
Такое заявление со стороны Минздрава - лукавство. И цинизм - взвешивать, что дешевле, а что дороже, когда речь идет о жизни человека. Знаете, как вынуждены жить пациенты, которые попали на плохой диализ? У нас говорят: по формуле 2д - диван-диализ.
- Что и как может изменить ситуацию?
- Я с 1998-го на диализе - начинал на советских аппаратах. Хорошо знаю, каким бывает оборудование, как оно влияет на самочувствие. У нас в Запорожье было время, когда в больнице стояло оборудование фирмы Фрезениус, тогда сессии ГД проходили четко по протоколам. Но потом волевым решением все изменили. Каждый главный врач отстаивает интересы своего учреждения, а не права пациентов. Нам говорят, что стоимость одной сессии гемодиализа в областной больнице ниже, чем в частном центре.
Мы специально поехали в Черкассы, чтобы узнать, как лечат в центре и сравнить с нашими условиями. В областной больнице одна процедура стоит около 1900 грн, в а центре - почти 2400. Но там абсолютно все входит в стоимость ГД. А главврач умалчивает о том, что в государственной клинике пациент сам должен платить за все анализы, приносить с собой расходники и медпрепараты, мы не получаем эритропоэтин, необходимый для повышения уровня гемоглобина. Сегодня я иду на ГД и должен принестибинты, шприцы, препараты для стабилизации давления, если вдруг понадобятся, и т.д. Все за свой счет.
- Гепарин тоже покупаете?
- В основном - да. Два последних месяца он был в клинике, до этого почти полгода покупали сами. Почти полтора года мы отстаиваем свои права, потому что ситуация приводит к ухудшению состояния пациентов. Мы добиваемся, чтобы в Запорожье поставили оборудование разных фирм, чтобы они работали в конкурентной среде и думали не только о прибыли, но и о качестве. Но это невыгодно чиновникам - схемы давно отработаны, откаты выстроены.
Надеемся, когда будет развита диализная служба, пациент получит возможность выбирать. И тогда фирмам-однодневкам придет конец. Пациенты ведь знают, у кого плохое оборудование, дешевые расходники, некомпетентный медперсонал. Постоянно случаются скандалы - то в Киеве, то во Львове. Появится право выбора - к ним никто не пойдет, ведь это вопрос жизни и смерти".
То, что по количеству, да и по качеству диализных отделений Украина отстает от европейских стандартов, очевидно всем. Эксперты утверждают, что запуск пилотного проекта, когда есть все необходимые нормативные документы, поможет изменить ситуацию к лучшему. Это заинтересует инвесторов, заставит областныебольницы приспосабливаться к новым условиям - бороться за пациентов, пересматривать статьи расходов, учитывать конкуренцию. Они, конечно, сделают все, чтобы не пустить клиники-конкуренты в областные центры. Но кто помешает пациентам ездить в соседний городок, если там откроют современный диализный центр? Деньгам, как утверждают в Минздраве, все равно, куда идти за пациентом - хоть в столицу, хоть в райцентр.
Стандарты лечения должны быть везде одинаковыми. И стоимость медуслуг - тоже, независимо от аппетитов местных главврачей и чиновников. Сегодня они покупают эритропоэтин (для одной процедуры) по 400 грн, в то время как частный диализный центр - по 90.
Кстати, больницам нет смысла придумывать свою методику, чтобы посчитать стоимость ГД. Еще в 2011 г. Минздрав своим приказом №129 утвердил "Методики расчета стоимости лечения больных хронической болезнью почек 5-й стадии с применением гемодиализа". Этими методиками и пользуются гемодиализные центры, каждая услуга, расходный материал или лекарство - все просчитано до мелочей.
Пациенты из разных городов добиваются перемен в этой сфере, поскольку убеждены - гемодиализ вполне может обеспечивать хорошее качество жизни. Многие из них работают, учатся, создают семьи. В Чернигове молодая пациентка гемодиализного центра смогла родить здорового ребенка. Именно на такую медицинскую помощь надеются тысячи пациентов нефрологического профиля, а особенно те, кто в мучениях ожидает своей очереди на ГД.
"Сегодня гемодиализ могут получить в пять раз меньше пациентов, чем в нем нуждаются, - считает академик НАМНУ, ректор Запорожской АПО, известный трансплантолог Александр Никоненко. - Когда начнется реформа на первичке, количество больных еще увеличится - из-за лучшей диагностики. Многие пациенты ждут пересадку почек, у нас огромный лист ожидания. Должны развиваться и трансплантация, и гемодиализ - здесь нет никаких противоречий. Больной должен получать лечение, которое обеспечивает хорошее качество жизни. Но медицинская реформа не касается вторичного и третичного уровней медпомощи. Поэтому все будет продолжаться в тех же рамках, что и сейчас. Важно, чтобы переходный период использовали для подготовки взвешенных решений - от принятия законов до программы их реализации".

















 Войти с помощью Google
Войти с помощью Google